肿瘤细胞免疫治疗是指根据非正常细胞免疫学原理,诱发人体自身产生大量具备免疫杀伤作用的特异性细胞毒T淋巴细胞,对肿瘤细胞进行精确性、特异性、靶向性、主动式攻击,杀灭体内的肿瘤细胞。
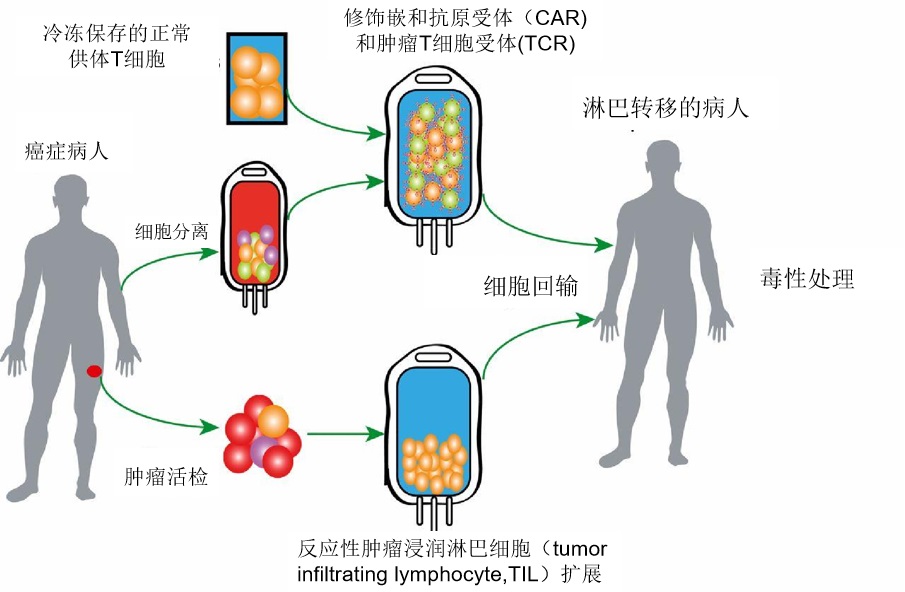
细胞过继免疫治疗 是指向肿瘤患者输注具有抗肿瘤活性的免疫细胞,直接杀伤肿瘤细胞或激发机体免疫反应来杀伤肿瘤细胞,达到治疗肿瘤的目的
自然杀伤细胞(nature killer cells, NK)
肿瘤生物免疫治疗概念于1953年首次提出。
1975年NCI提出生物应答调节剂(BRM)概念。
由于BRM不能被临床医生接受,或者BRM 没有确切表达此疗法特点等原因,BRM逐渐被生物治疗所取代。
1982年,Rosenberg等提出淋巴细胞因子诱导的杀伤细胞概念,并对LAK细胞临床应用进行了深入的探讨:杀伤力不够,需要细胞数量多(3X1010-11),由于扩增能力有限,需要在输注细胞的同时,大剂量应用IL-2,产生了不良反应:顽固性体液储留
Rosenberg提出肿瘤侵润淋巴细胞(TIL),其肿瘤杀伤力较LAK有了明显的提高,并且无需大剂量IL-2的联合应用,但细胞获取的问题限制了TIL的应用。
1989年一个研究小组,用CD3单抗扩增小鼠脾细胞获得一个细胞群,命名为CD3激活的杀伤细胞(CD3-AK),并且在体外显示出较LAK更高的杀伤力。
1991年Stanford大学骨髓移植中心的Schmidt-Wolf等以IFN-r,IL-1, IL-2,CD3-mb共培养PBMC,得到了一个强大抗肿瘤活性的细胞群,命名为细胞因子诱导的杀伤细胞,其达到近似疗效所需的细胞数较之LAK细胞小1个数量级,而且体内应用时无需联合使用重组IL-2,因此CIK细胞的临床应用前景备受瞩目。
国内经历了对肿瘤生物治疗从认识到狂热推广,形成LAK,TIL浪潮,细胞因子热,树突状细胞疫苗热及治疗风之后,发展到DC/CIK细胞治疗,逐渐到理性规范化和深入研究阶段。
2000年在美国举行的“国际肿瘤生物和免疫治疗年会”的总结报告指出:”生物治疗是目前医疗界已知的唯一一种有望完全消灭癌细胞的治疗手段,21世纪是肿瘤生物治疗世纪“
2014年CSCO对肿瘤免疫治疗重点关注。抗PD-1、PDL-1,伊匹单抗等药物通过对T淋巴细胞的重激活达到抗肿瘤效果,对脑胶质瘤、恶性黑色素瘤等很多肿瘤取得了良好效果。
肿瘤细胞免疫治疗特点
肿瘤免疫反应以细胞免疫为主,体液免疫为辅。
参加细胞免疫的效应细胞主要有: 细胞毒性T细胞(CTL) :CTL被白细胞介素2(IL-2)激活后可以通过其T细胞受识别瘤细胞上的人类主要组织相容性复合体(major histocompatibility compolex,MHC)I型分子而释放某些溶解酶将瘤细胞杀灭。CTL的保护作用在对抗病毒所致的肿瘤(如EBV引起的伯基特淋巴瘤和HPV导致的肿瘤)时特别明显。 自然杀伤细胞(NK):NK细胞是不需要预先致敏的、能杀伤肿瘤细胞的淋巴细胞。由IL-2激活后,NK细胞可以溶解多种人体肿瘤细胞,其中有些并不引起T细胞的免疫反应,因此NK细胞是抗肿瘤免疫的第一线的抵抗力量。NK细胞识别靶细胞的机制可能是通过NK细胞受体和抗体介导的细胞毒作用(antibody-dependent cellular cytotoxicity,ADCC)。巨噬细胞在抗肿瘤反应中是与T细胞协同作用的:T细胞产生的α-干扰素可激活巨噬细胞,而巨噬细胞产生的肿瘤坏死因子(TNF-α)和活性氧化代谢产物在溶解瘤细胞中起主要作用。 巨噬细胞:巨噬细胞的Fc受体还可与肿瘤细胞表面的IgG结合,通过ADCC杀伤肿瘤细胞。体液免疫参加抗肿瘤反应的机制主要是激活补体和介导NK细胞参加的ADCC。
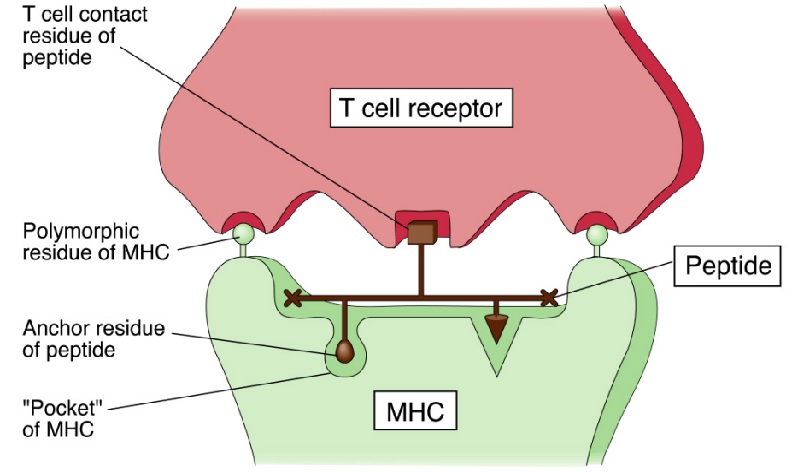
TCR的MHC限制性识别
抗肿瘤免疫的细胞效应机制图
CTL:细胞毒性T淋巴细胞 NK:自然杀伤细胞 IFN-γ:γ-干扰素 TNF-α:肿瘤坏死因子α IL-2:白细胞介素2 MHCI:主要组织相容性复合体Ⅰ型分子
Adoptive cell therapies: TILs y CARs
肿瘤生物治疗三大里程碑
生物应答调节剂的提出与过继细胞治疗方法的应用
肿瘤抗原肽疫苗的发现
基因治疗方案的确定
|

|